Badanie i Leczenie Bezdechu Sennego
Sen stanowi 1/3 naszego życia! Jest niezbędnym warunkiem odpoczynku dla wszystkich organizmów. Krótkotrwały brak snu nie wpływa znacząco na kondycję organizmu, jednak gdy brakuje go długo może to doprowadzić do zaburzeń funkcjonowania organów, w szczególności mózgu, a nawet skończyć się śmiercią.
Od 10% do 30% ludzi skarży się na bezsenność, zaś około 10% dorosłych w średnim wieku cierpi z powodu nadmiernej senności dziennej. Obie te przypadłości zmniejszają zdolności regeneracyjne organizmu i pogarszają stan zdrowia.
Najbardziej niebezpieczne spośród zaburzeń snu są choroby związane z nieprawidłowym oddychaniem w nocy czyli z bezdechami!
- Chrapiesz?
- Masz problemy z koncentracją i nadmierną drażliwością?

- Czujesz senność w ciągu dnia?
- Twój sen jest niespokojny i przerywany?
- Często budzisz się w nocy aby skorzystać z toalety?
- Masz nadwagę?


- Towarzyszą Ci duszności?
- Masz problemy kardiologiczne?
Wypełnij poniższe testy, a dowiesz się czy problem bezdechu sennego dotyczy również Ciebie!
ZŁY WYNIK?! NIE ZWLEKAJ!!! UMÓW SIĘ NA BADANIE BEZDECHU SENNEGO!
Oferujemy badanie na nowoczesnym sprzęcie poligraficznym NOX T3 oraz NOX A1, który zostaje Ci wypożyczony do domu. Badanie obejmuje również konsultację lekarza specjalisty, który oceni Twoje wyniki i zleci dalszą terapię.
CENNIK:
Badanie bezdechu sennego OBS – poligrafia
obejmuje:
- podpięcie sprzętu (NOX T3, NOX A1) do badania lub istruktaż założenia sprzętu (wypożyczenie urządzenia na 1 noc)
- opracowanie wyników badania przez lekarza specjalistę
- wizyta telemedyczna lub wizyta na miejscu,
Próba terapeutyczna - miareczkowanie
obejmuje:
- dopasowanie aparatu ( ResMed AirSense10 Autoset, AirSense10 Autoset FH, AirCurve10 Vauto) oraz maski pełnotwarzowej i maski nosowej (wypożyczenie: aparat + maska + filtr AB na 3 noce)
- opracowanie wyników badania prze lekarza specjalistę
- wizyta telemedyczna lub wizyta na miejscu
Wypożyczenie AutoCPAP – test sprzętu - obejmuje:
- dopasowanie aparatu oraz maski pełnotwarzowej i maski nosowej (wypożyczenie: aparat + maska na 3 noce)
- filtr antybakteryjny AB
Wypożyczenie Vauto – test sprzętu - obejmuje:
- dopasowanie aparatu oraz maski pełnotwarzowej i maski nosowej (wypożyczenie: aparat + maska na 3 noce)
- filtr antybakteryjny AB
Zobacz jak łatwo podłączyć sprzęt do badania bezdechu sennego
Nadal uważasz, że sam nie dasz rady? W takim razie zapraszamy do naszych punktów gdzie zainstaluje Ci go jeden z naszych eskpertów.
Pacjent, który chciałby skorzystać z diagnostyki bezdechu sennego w naszej firmie winien w pierwszej kolejności umówić się na badanie.
Termin badania w Chorzowie można ustalić w dni robocze w godzinach od 9:00 do 17:00:
- Telefonicznie: 666 630 149
- Osobiście w punkcie:
STANMED24
41-500 Chorzów, ul. Św. Pawła 11 lok. 236 (piętro 2)
Termin badania w Łodzi można ustalić w dni robocze w godzinach od 09:00 do 17:00:
- Telefonicznie: 535 604 666
- Osobiście w punkcie:
STANMED24
92-333 Łódź, ul. Wydawnicza 1/3 Wydawnicza Park - Budynek A
Termin badania w Krakowie można ustalić w dni robocze w godzinach od 9:00 do 17:00:
- Telefonicznie: 535 493 573
- Osobiście w punkcie:
STANMED24
31-209 Kraków, ul. Gen. Augusta Fieldorfa-Nila 10 lok. u59
Termin badania we Wrocławiu można ustalić w dni robocze w godzinach od 9:00 do 17:00:
- Telefonicznie: 530 243 077
- Osobiście w punkcie:
STANMED24
52-117 Wrocław ul. Birmańska 13 lokal L02 (obok DPD)
Jak wygląda diagnostyka? - 5 prostych kroków do zdiagnozowania i podjęcia leczenia zaburzeń oddychania podczas snu.
Jeśli zostanie u Ciebie wykryty bezdech senny przeprowadzimy próbę terapeutyczną CPAP (miareczkowanie) – dopasowanie aparatu i maski oraz wypożyczenie sprzętu ResMed AirSense10 Autoset, AirSense10 Autoset ForHer dedykownego specjalnie dla kobiet oraz AirCurve10 Vauto.
Jeżeli leczenie będzie obejmowało terapię CPAP lekarz wypisze zlecenie na aparat do leczenia bezdechu, któy będziesz mógł zakupić korzystając z pełnego dofinansowania NFZ.
W naszych siedzibach udostępniamy możliwość przetestowania sprzętu.
Jako autoryzowany dystrybutor ResMed posiadamy pełen asortyment urządzeń do leczenia bezdechu sennego objęty gwarancją producenta.
Stanmed24 OFERUJE POLIGRAFICZNE BADANIE BEZDECHU SENNEGO WYKONYWANE W DOMU PACJENTA!
WSZYSTKIE BADANIA OCENIAJA WYSOKIEJ KALSY LEKARZE ZAJMUJĄCY SIĘ PROBLEMATYKĄ BEZDECHU SENNEGO NA CODZIEŃ!!!
WYKONUJEMY RÓWNIEŻ BADANIA POLISOMNOGRAFICZNE!
Bezdech senny to zatrzymanie oddychania w trakcie snu, które trwa najczęściej od kilkunastu do kilkudziesięciu sekund. Dochodzi wtedy do szybkiego obniżenia poziomu tlenu we krwi, który powoduje przebudzenie oraz przywrócenie oddychania. Wyrwania ze snu często są nieświadome i można je wykryć tylko za pomocą specjalistycznej aparatury. Niedotlenienie jest powodem dolegliwości i powikłań chorobowych, zaś towarzyszące bezdechom przebudzenia ze snu, powodują zmęczenie i nadmierną senność w ciągu dnia.
Powikłania wynikające z bezdechu sennego mogą być przyczyną wielu chorób, takich jak:
- nadciśnienie tętnicze,
- zmiana rytmu pracy serca,
- niedotlenienie serca powodujące chorobę wieńcową oraz zawały,
- zaburzenia stężenia cukru i cholesterolu we krwi,
- udar mózgu,
- senność i stałe zmęczenie, zasypianie w ciągu dnia (np. podczas jazdy samochodem).
Bezdech senny powoduje:
- wzrost skurczowego i rozkurczowego ciśnienia tętniczego krwi nawet o 30%,
- zaburzenia rytmu serca poprzez cykliczne przyspieszenia,
- zwolnienia czynności serca.
Objawy bezdechu sennego:
- chrapanie,
- ruchy kończyn i ciała jako bodziec do przerwania cyklu bezdechu ból głowy,
- uczucie zmęczenia po obudzeniu,
- częste nocne oddawanie moczu,
- suchość w gardle, duszności,
- częste przebudzenia.
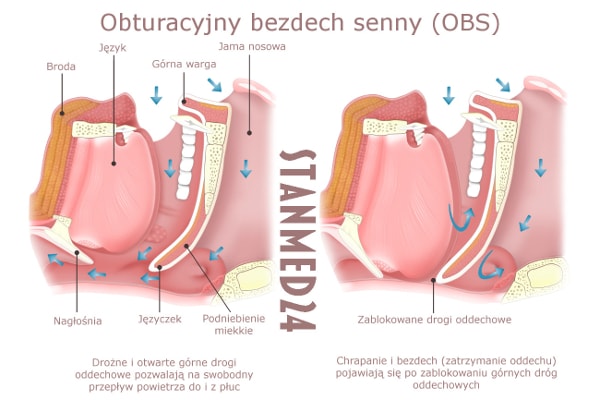
Chrapanie jest najczęstszym objawem bezdechu. Polega na wibracji miękkich tkanek w obrębie gardła środkowego, przy niecałkowitym zamknięciu górnych dróg oddechowych. Inne dźwięki powstające w czasie snu to: dmuchanie, syczenie czy świszczenie. Na chrapanie wpływa też pozycja ciała podczas snu. Spanie na plecach wyraźnie nasila go (wynika to z opadania języka pod wpływem jego własnego ciężaru).
Otyłość sprzyja chrapaniu (jeśli obwód szyi jest większy niż 42 cm, chrapanie i bezdech jest prawdopodobne). Również spożycie alkoholu nasila chrapanie (zwiotczenie mięśni budujących ściany gardła, zmniejszone napięcie języka), ale też tłumi mechanizmy obronne, wiodące do przebudzenia organizmu w czasie bezdechów.
Znane są trzy rodzaje bezdechu sennego:
- Obturacyjny bezdech senny w czasie snu (Obstrative Apnea):
polega na całkowitym zatrzymaniu przepływu powietrza przez drogi oddechowe, spowodowane chwilowym zamknięciem dróg oddechowych na poziomie migdałków, podniebienia, nasady języka i gardła. Przyczyną jest zwiotczenie mięśni, budowa anatomiczna i ujemne ciśnienie w czasie wdechu (tzn. wzrost oporności górnych dróg oddechowych).
O obturacyjnym zespole bezdechu można mówić, jeśli zjawisko blokowania przepływu powietrza (indeks – RDI / AHI tzn. średnia częstość bezdechów i spłyceń oddechów w ciągu godziny snu) występuje częściej niż 10 razy w ciągu godziny i trwa dłużej niż 10 sekund oraz wywołuje spadek saturacji co najmniej o 4 (3)%. Wartości RDI > 5 (10) pozwalają na rozpoznanie zespołu obturacyjnego bezdechu sennego, który dzieli się na:
- lekki (RDI < 15),
- umiarkowany (RDI < 30),
- ciężki (RDI > 30).
- Centralny bezdech senny w czasie snu (Central Apnea):
polega na braku przepływu impulsów nerwowych do mięśni oddechowych, następuje zatrzymanie w czasie bezdechu ruchów klatki piersiowej i brzucha (przepony), brak jest przepływu powietrza w drogach oddechowych, trwającym dłużej niż 5 s i ma miejsce spadek saturacji co najmniej o 4%.
- Mieszany bezdech senny w czasie snu (Mix Apnea):
łączy objawy bezdechu śródsennego centralnego i obturacyjnego przejawia się przerwą w chrapaniu i przepływie powietrza do płuc oraz brak ruchów klatki piersiowej i brzucha.
Sposoby rozpoznania obturacyjnego bezdechu sennego:
- Skala senności/Eporth (wywiad – ankieta) – pozwala na zakwalifikowanie pacjentów do grupy ryzyka,
- Pulsoksymetria – zapis saturacji podczas snu (metoda mało obiektywna, nie pozwala na rozróżnienie rodzaju bezdechu),
- Aparat jednokanałowy/dwu kanałowy do rejestracji SpO2, przepływu powietrza i chrapania, w celu wstępnej diagnostyki zaburzeń oddychania w czasie snu, przy wykorzystaniu kaniuli nosowej,
- Badanie przesiewowe (ambulatoryjne) – umożliwia rejestrację i analizę parametrów takich, jak: przepływ powietrza, chrapanie, ruchy oddechowe klatki piersiowej i brzucha, SpO2, częstotliwości rytmu serca HR, położenia ciała, aktywności nóg i innych. Można go wykonać zarówno w warunkach klinicznych jak i domowych, pod nieobecność personelu obsługującego aparat. Metoda jest prosta, np. aparaty Embletta, pozwalają na analizę bezdechu (OA, CA, MA), desaturacji SaO2 indeks, korelacji indeksu RDI z indeksem desaturacji, zmienności HR w czasie snu, analizę chrapania, zależności bezdechu od pozycji ciała oraz obliczenia indeksów AI, HI, RDI i BMI,
- Badanie polisomnograficzne PSG jest dokładniejsze, ale co zatem idzie i droższe – (Embla REMLOGIC) - umożliwia rejestrację danych fizjologicznych (tj.: EEG, EOG, EMG) pozwalających oceniać strukturę i jakość snu (REM, NREM (I, II, III, IV fazy NREM), Wake) mikro przebudzeń oraz rejestrację parametrów kardiologicznych oddechowych, jak w badaniach przesiewowych (przepływ powietrza, chrapanie, ruchy oddechowe klatki piersiowej i brzucha, SpO2, częstotliwości rytmu serca HR, położenia ciała, aktywności nóg i inne). To badanie może być przeprowadzone w warunkach klinicznych jak i domowych.
Przebieg leczenia zaburzeń oddychania w czasie snu:
- Pierwszym zaleceniem jest redukcja masy ciała poprzez wprowadzenie odpowiedniej diety.
- U części chorych, wystarcza tylko zmiana ułożenia ciała (leżenie na boku, można to osiągnąć np. przez wszycie piłki tenisowej w plecy pidżamy).
- Najbardziej skuteczną metodą leczniczą jest używanie aparatu do wytwarzania dodatniego ciśnienia w drogach oddechowych (CPAP / APAP).
Działanie aparatu CPAP / APAP:
Słup powietrza, powstający w drogach oddechowych, zapobiega zapadaniu się miękkich części gardła i podniebienia, a to z kolei nie pozwala na powstawanie bezdechów i chrapania.
Po raz pierwszy apartu CPAP użyto do leczenia bezdechu sennego w 1981 roku.
Zalety leczenia bezdechu sennego aparatami CPAP to:
- prostota stosowania,
- niewielki koszt,
- wysoka skuteczność kliniczna.
Każdy z pacjentów powinien odbyć konsultację laryngologiczną, żeby wykluczyć morfologiczne zmiany w obrębie górnych dróg oddechowych, predysponujące do powstawania bezdechów i chrapania (do zastosowania są też operacje: septo i konchoplastyka nosa, tonsilektomia i najbardziej zaawansowana procedura – UPPP (uvulopalatopharyngoplastyka) o największej skuteczności leczenia, dają one szansę wyleczenia około 30 % chorych).
Choroba dotyka ponad 4% mężczyzn i 2% kobiet w grupie powyżej 40 lat. Najczęściej są to osoby otyłe, z wrodzonymi lub nabytymi wadami budowy twarzy i czaszki, głośno chrapiące i cierpiące na zmęczenie i senność w czasie dnia, zasypiające wbrew własnej woli.
Wikipedia o terapii CPAP:
CPAP (Continuous Positive Airway Pressure – stałe dodatnie ciśnienie w drogach oddechowych) – metoda wspomagania oddychania stosowana głównie w leczeniu bezdechu sennego, a także w przypadku niewydolności oddechowej. Urządzeniem do wykonywania CPAP jest pompa powietrzna, podłączona do specjalnej maski na twarz, pokrywającej nos albo nos i usta razem.
Dzięki ciągłemu nadciśnieniu wytwarzanemu przez pompę CPAP podtrzymuje (utrzymuje) drogi oddechowe otwarte i dzięki temu przeciwdziała bezdechowi podczas snu.
Terapia CPAP jest najskuteczniejszą metodą leczenia obturacyjnego bezdechu sennego. Stwierdzono, że stosowania terapii CPAP obniża ciśnienie krwi, w większym stopniu ciśnienie rozkurczowe, natomiast nie wpływa na poziom glukozy i tłuszczów we krwi.
Pompa powietrzna zawiera jednostkę (urządzenie) sterujące-czujnik, który pozwala na utrzymanie stałego dodatniego ciśnienia mimo nieszczelności maski i przecieku powietrza.
Niektóre modele CPAP, tzw. autoCPAP dostosowują ciśnienie w zależności od nasilenia zaburzeń oddychania w czasie snu. Są one droższe, ale lepiej tolerowane przez chorych. U pacjentów, którzy wymagają wysokiego ciśnienia terapeutycznego stosuje się niekiedy aparaty, które wytwarzają mniejsze ciśnienie w czasie wydechu i większe podczas wdechu. W celu zapobiegania wysychania błon śluzowych jamy ustnej i nosa podczas nawiewu powietrza nowsze modele pomp CPAP są wyposażone w podgrzewane nawilżacze powietrza.
Stosując aparat CPAP należy codziennie myć maskę letnią wodą ze zwykłym mydłem w kostce. Nie wolno stosować mydeł w płynie, płynów do mycia naczyń i płynów zawierających substancje bakteriobójcze - uszkadzają one elementy miękkiego silikonu maski, przylegające do skóry. Raz w tygodniu należy przepłukiwać rurę łączącą maskę z pompą. Przynajmniej raz w tygodniu należy wyprać paski przytrzymujące maskę. Należy też pamiętać o okresowej wymianie lub czyszczeniu filtrów powietrza. Maskę należy wymienić, gdy po uszkodzeniu przestanie dokładnie przylegać do twarzy. Wtedy pompowane powietrze wydostaje się pomiędzy skórą twarzy a uszczelką. W Polsce Narodowy Fundusz Zdrowia częściowo refunduje zakup aparatu CPAP dla chorych na obturacyjny bezdech senny. W takich krajach jak np. Wielka Brytania, maska jest wypożyczana pacjentom publicznej służby zdrowia bezpłatnie i pozostaje własnością placówki medycznej, opiekującej się danym pacjentem.
Okresowo, co kilka miesięcy, pacjenci są wzywani do kontroli wraz z używaną pompą, w której jest zainstalowany cyfrowy system rejestracji parametrów pracy pompy. Pozwala to skontrolować np.: ile razy podczas snu pacjent miał zatrzymanie oddechu i jakie ciśnienia powietrza były podawane w takim momencie do maski z pompy; przez jaki okres snu maska była nieszczelna; jak długo maska była w ogóle w użyciu i ile godzin dziennie pacjent spał; ile razy maska była zdejmowana podczas snu na przerwy, np. wyjście do toalety.
Stwierdzono, że stosowanie aparatu CPAP związane jest ze znaczącym polepszeniem seksualnych aspektów jakości życia, w szczególności u kobiet, nie stwierdzono takiej zależności u mężczyzn.
Dodatkowe informacje o bezdechu sennym:
- OBTURACYJNY BEZDECH SENNY - Iwona Ciuba SP Szpital Wojewódzki im. Papież a Jana Pawła II w Zamościu
- Zalecenia Polskiego Towarzystwa Chorób Płuc dotyczące rozpoznawania i leczenia zaburzeń oddychania w czasie snu (ZOCS) u dorosłych
- Obturacyjny bezdech senny - zasady diagnostyki i leczenia
A Ty chrapiesz?!
Przekonaj się już dzisiejszej nocy!
“Do I Snore or Grind” - ta mobilna aplikacja nagra dzwięki chrapania oraz zgrzytania zębami, które wskazują na możliwe zaburzenia snu.